膀胱癌Bladder cancer
1. 膀胱と膀胱癌
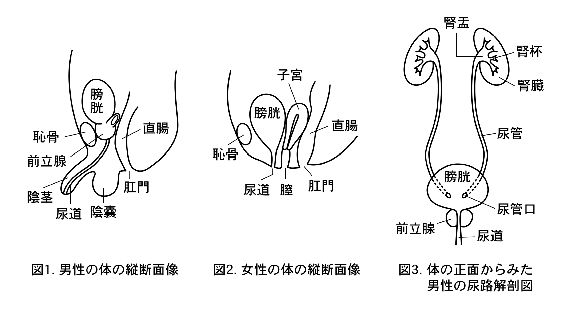
膀胱は下腹部にある臓器で、尿を貯める(蓄尿)、尿を排出する(排尿)という役割があります。腎臓で造られた尿は、腎盂・尿管を通って膀胱に流入しまます。尿がある一定以上に貯まると尿意(尿をしたい感覚)を生じ、膀胱の筋肉が収縮することにより排尿します。 膀胱癌はいくつかの組織型に分類されますが、約90%の癌は、膀胱の内腔表面を覆う尿路上皮(移行上皮)から発生する尿路上皮癌(移行上皮癌)です。
2. 頻度
膀胱癌発症の危険因子として、喫煙や、ある種の化学物質が知られています。喫煙者は非喫煙者に比べて約2-4倍、膀胱癌になりやすいといわれています。また、ある種の化学薬品や染料を扱う職業の方も膀胱癌発症率が高いことが知られています。
3. 原因
膀胱癌発症の危険因子として、喫煙や、ある種の化学物質が知られています。喫煙者は非喫煙者に比べて約2-4倍、膀胱癌になりやすいといわれています。また、ある種の化学薬品や染料を扱う職業の方も膀胱癌発症率が高いことが知られています。
4. 症状
- 1)
- 血尿
膀胱癌の初発症状として一番多くみられる症状です。膀胱炎と異なり、痛みが伴わないことが特徴です。血尿の原因は膀胱癌だけではありませんが、特に痛みが伴わない場合は注意が必要です。血尿は自然に止まってしまうこともありますが、治ったと油断せず、ぜひ医療機関を受診してください。 - 2)
- 排尿痛時の痛みや頻尿
排尿時の痛みや、頻尿、下腹部の痛み・違和感で発症する場合があります。この症状は膀胱炎と似ていますが、抗生剤を服用してもなかなか治らないことが特徴です。そのような場合はぜひ泌尿器科専門医の診察を受けてください。
5. 診断
膀胱癌の診断のためには、尿検査、膀胱鏡、超音波検査、CT検査などを組み合わせて実施します。膀胱鏡は最も重要な検査で、膀胱の中を内視鏡で観察します。尿細胞診検査では尿の中に癌細胞が浮遊していないかどうかを調べます。しかし、癌の悪性度が低い場合などでは、膀胱癌があっても尿細胞診検査では陰性になることがあります。超音波検査で膀胱を観察することにより膀胱癌が発見されることもあります。
膀胱癌の確定診断には、病巣あるいはその疑いのある部位を切除し、これを顕微鏡で見て癌細胞の存在の有無を診断する必要があります(病理学的検査)。具体的には、入院の上、麻酔下に内視鏡で膀胱腫瘍を切除する手術を行います。
癌が膀胱表面にとどまる「非浸潤性癌」の場合は、転移することは少ないため、全身の転移の検査はあまり必要ありませんが、癌が膀胱深くに浸潤した「浸潤性癌」の場合、CTスキャンなどによる全身の検査が必要となります。また、同じ尿路上皮(移行上皮)で被われている腎盂、尿管にも同様の癌が見つかることがあります。そのため、腎盂・尿管の病変の有無をチェックするために、排泄性腎盂造影検査(DIP)あるいはCT検査を行う必要があります。
6. 病期
膀胱癌は、1.局所でどれくらい進展しているか、2.リンパ節に転移がないか、3.他の臓器に転移がないかの3つに分けて病期を分類します。ここでは、国際的に用いられているTNM分類を簡単に解説します。
- 1)
- 局所でどれくらい進展しているか(T分類)
Ta:癌が粘膜内に限局している。
T1:癌が粘膜下まで浸潤しているが、膀胱筋層にはおよんでいない。
T2:癌が筋層へ浸潤している。
T3:癌が周囲脂肪組織へ浸潤している。
T4:癌が前立腺、子宮、膣、骨盤壁、腹壁、直腸などの近接の臓器にまで浸潤している。 - 2)
- リンパ節に転移がないか(N分類)
N0:リンパ節に転移はない。
N1:骨盤内に2cm以下のリンパ節転移が1個ある。
N2:骨盤内に2cm以上5cm以下のリンパ節転移が1個あるか、5cm以下のリンパ節が複数個ある。
N3:骨盤内に5cmを越えるリンパ節転移がある。 - 3)
- 他の臓器に転移がないか(M分類)
M0:他臓器に転移がない。
M1:他臓器に転移がある。
7. 治療
膀胱癌は癌の形と性質から大きく以下の3つに分類されます。
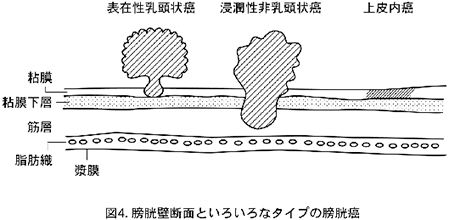
1)筋層非浸潤性(表在性)癌
膀胱筋層より浅い層にある腫瘍です。膀胱内に多発していることも稀ではありません。
治療法としては、腰椎麻酔(または全身麻酔)下に膀胱鏡を用いて専用の電気メスで腫瘍を切除します(経尿道的膀胱腫瘍切除術:TUR-BT)。TUR-BT術後の補助療法として、抗がん剤を膀胱内に注入することもあります。癌の数が多く、範囲が広い時や、再発癌であるときなどには、補助療法として退院後にBCGの膀胱内注入療法を実施することがあります。
■BCGの膀胱内注入療法
表在性膀胱癌の治療や再発予防に、ウシ結核菌であるBCGの膀胱内注入療法が有効であることが知られています。週に一度BCGを生理食塩水や蒸留水に溶解し、カテーテルを用いて膀胱内に注入します。注入後は約2時間排尿をがまんして、膀胱内腔にくすりが行き渡るようにします。
表在性膀胱癌は、上記のような治療を行っても、膀胱内に再発する頻度は非常に高く、おおむね半数以上の方が再発するとされています。再発した場合も同様の治療を行いますが、何度も再発するうちに、下記の浸潤性癌に変化することがあります。
2)浸潤性癌
膀胱筋層へ浸潤した癌です。病理学的検査の結果、浸潤性癌であることが判明した場合には、内視鏡手術のみでは治療は不十分です。転移が無い場合の標準的な治療は膀胱全摘除術です。手術前後に抗癌剤の点滴による治療を組み合わせることがあります。
膀胱全摘除術の代わりに、抗癌剤と放射線治療を組み合わせて実施することもありますが、効果が劣るため、標準的な治療とはなっていません(膀胱温存治療の項を参照)。
3)上皮内癌
膀胱の表面をはうように発育するタイプで、隆起した病変は生じませんが、癌細胞の悪性度は高い癌です。放置すると浸潤癌となることがわかっています。BCGの膀胱内注入療法を行います。
■膀胱全摘除術
骨盤内のリンパ節と膀胱の摘除を行います。男性では前立腺と精嚢、さらに、必要があれば尿道(陰茎の中の尿が通る部分)も同時に切除します。女性では通常、子宮を同時に摘出します。男性では術後にインポテンツになる可能性が高いのですが、術式によってはそれを防ぐことは可能です。ただし、前立腺、精嚢をとってしまうため射精はできなくなります。膀胱を摘出した後は尿を貯めておくことが不可能となるため、何らかの尿路の変更が必要となります。これを尿路変向術といいますが、大きく分けて以下の3つの方法があります。
- (a)
- 回腸導管造設術
小腸の一部を遊離させ、片側に尿管を吻合し、反対側を右下腹部の皮膚に出す方法です。この方法は1950年代から行われているオーソドックスな方法で合併症が少ないことが特徴です。皮膚に吻合した突出した腸管をストーマと呼びますが、たえず尿がストーマから流出しているため、集尿袋をつける必要があります。 - (b)
- 自排尿型代用膀胱造設術
腸を使って尿を貯める袋をつくり、その出口を直接尿道につなぐ方法です。これは回腸導管造設術とは異なり、ストーマがなく、今までと同じように自分で排尿できることが特徴です。生活の質を考えると優れた手術でありますが、尿道に膀胱癌が再発する危険性が高い場合は適応になりません。また、2割程度の患者さんが排尿困難になり、自己導尿を要します。 - (c)
- 尿管皮膚瘻造設術
古くより行われている術式で、残った尿管を直接腹部の皮膚につなぐ方法です。手術的には簡単な方法ですが、ほとんどの場合カテーテルを留置し定期的に交換しなければならないことや、腎機能障害が進行しやすいことからあまり行われていません。
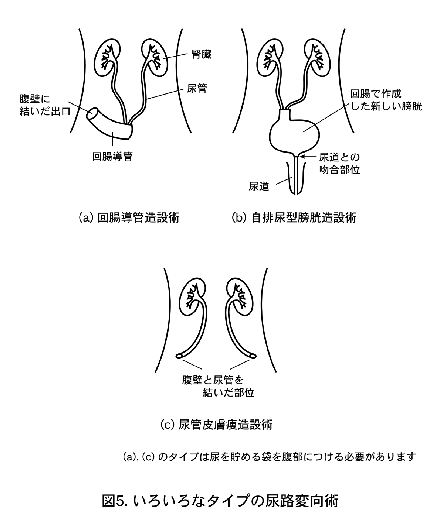
これらの術式のうち、どの方法を選択するべきかは、癌の状態、御本人の体力や希望によって検討を行います。
■膀胱温存治療
浸潤癌の患者さんで膀胱全摘除術を拒否される場合や、体力が手術に耐えられない場合に、抗癌剤を膀胱近傍の動脈に直接注入する治療(動脈注入療法)と放射線照射を併用して実施することがあります。長期的には転移や膀胱内再発、放射線の副作用で膀胱萎縮、直腸出血、皮膚のただれなどが生じることがあります。
■補助療法
- (a)
- 抗癌剤による化学療法
転移のある進行した膀胱癌は化学療法の対象となります。使用する抗癌剤はゲムシタビン、シスプラチンという2種類の抗癌剤を組み合わせて行う治療法(GC療法)がよく行われています。治療中の副作用として、吐き気、食欲不振、白血球減少、血小板減少、貧血、口内炎、腎機能障害などがおきます。腎臓の働きが弱い場合には、シスプラチンのかわりにカルボプラチンを用いることもあります。また転移がない浸潤性膀胱癌でも術後の再発や遠隔転移の予防のため術前または術後に化学療法を追加することがあります。 - (b)
- 放射線治療
放射線の癌細胞を死滅させる効果を期待して、癌を治すため、または癌により生じる症状をコントロールするために使われます。適応となるものは前述した膀胱を温存する場合の他、膀胱全摘除術後に局所再発が疑われる場合や、転移により痛みが生じている時の緩和目的で行います。病巣周囲の正常細胞にも放射線の影響が及ぶため、照射部位によっては何らかの副作用を生じることがあります。
8. 治療後の通院について
膀胱癌は膀胱がある限り、膀胱内に再発する可能性があります。経尿道的膀胱腫瘍切除術後は、担当医の指示に従って定期的に外来に通院し検査を受けて下さい。膀胱を摘出した場合には転移や局所再発が出現しないかを定期的に検査を受けることに加えて、回腸導管や腸管でつくられた代用膀胱がきちんと機能しているか、腎臓の働きは保たれているか、などのチェックも必要です。
9. 予後
表在性の膀胱癌は致命的になることは稀ですが、この癌は膀胱内に多発し、何度も再発することが特徴です。そのため、定期的に検査を行い、観察していかなければなりません。また、再発を繰り返すうちに約15%は浸潤性癌へと性質が変化し、膀胱摘出を要するので注意が必要です。 浸潤性膀胱癌で手術を受けた場合の5年生存率はだいたいT1で80%、T2で70%、T3で50-60%、T4で40%、リンパ節転移がある場合は30%です(病期の項を参照してください)。化学療法をはじめとする様々の治療法も進歩してきており、今後予後の改善が期待されます。また、これらの数値はたくさんの患者さんの平均的な統計ですので、あくまで参考なるもので、個々の患者さんにあてはまるものではありません。
